Muitas vezes, a alegria e o bem-estar proporcionados pela corrida podem sem prejudicados por um fator que está ou esteve presente na vida da maioria das pessoas: dor nas costas
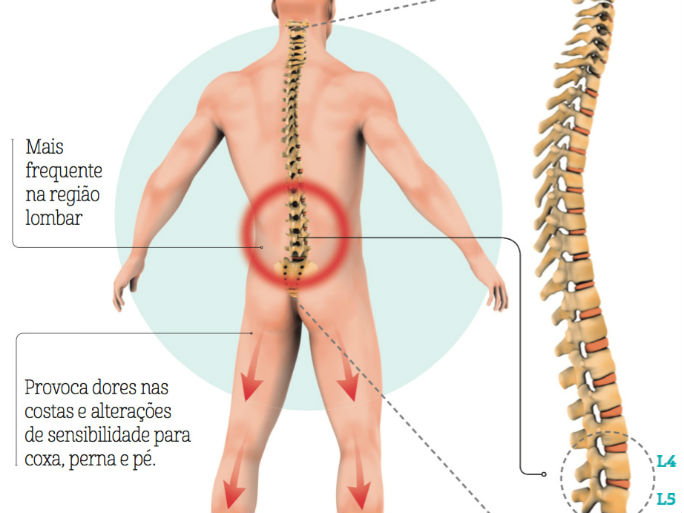
As dores nas costas, principalmente na região lombar (porção final da coluna), são muito comuns, seja na presença da atividade física ou não. Porém, a grande questão é saber exatamente o que provoca essas dores nas costas, como é o caso da hérnia discal. Conhecer a causa da dor permite que ela seja resolvida com mais eficiência e menos tempo, proporcionando o regresso à atividade mais rapidamente.
Inúmeros corredores chegam ao consultório frustrados e desesperados após receberem o diagnóstico de hérnia discal ou de desgaste (degeneração) do disco intervertebral, muitas vezes não pela dor que estão sentindo, mas, principalmente, pelo medo de não poderem correr mais.
Entender como funciona a coluna vertebral, o que é a hérnia discal e o que pode ser feito para evitar e tratar, na maioria das vezes diminui a ansiedade do corredor e auxilia-o a ter uma visão mais realista do prognóstico.
O que é a hérnia discal?
Para entender o que acontece no caso da hérnia discal, é preciso saber que a coluna é formada por articulações compostas pelas vértebras e por discos intervertebrais que se localizam entre elas. Estes discos são formados por um anel fibroso e um núcleo gelatinoso chamado de núcleo pulposo.
O disco intervertebral, principalmente o seu núcleo, comporta-se como um amortecedor, absorvendo os impactos sofridos pela coluna, como os da corrida, por exemplo, cada vez que os pés tocam no solo. Ele é responsável pela sustentação do peso do próprio corpo e dos movimentos de inclinação e rotação da coluna, mantendo a estabilidade da região.
A hérnia discal acontece quando, por aumento das forças exercidas no núcleo pulposo, esse desloca-se e rompe o anel fibroso, indo em direção ao canal medular ou em direção aos espaços por onde passam as raízes nervosas, gerando compressão destas estruturas. Ou seja, o material gelatinoso do núcleo sai do centro do disco e ocupa os espaços das estruturas adjacentes, comprimindo-as.
Quando o núcleo pulposo apenas se desloca sem romper o anel fibroso, empurrando-o contra as estruturas ao redor, chamamos de protrusão discal. Neste caso, o material gelatinoso não extravasa, apenas empurra o anel fibroso, causando uma compressão mais leve.
Causas
A hereditariedade é sempre um fator relevante em quase todas as doenças e disfunções. A verdade é que provavelmente 99% das famílias vão ter um ou mais membros que sofreram de hérnia discal ou degeneração e a única medida que pode ser tomada é manter um programa de prevenção.
Em primeiro lugar, é importante entender que todas as articulações da coluna vertebral devem ter movimento, pois dessa maneira os discos intervertebrais podem receber “alimento”. A maior parte do suplemento sanguíneo (oxigénio e nutrientes) chega ao disco intervertebral através do movimento quando o indivíduo tem mais de 25 anos. Quando o movimento é perdido ou diminuído em qualquer parte da coluna, o suplemento sanguíneo também diminui e com isso inicia-se um processo de degeneração.
Com o passar do tempo, se o movimento não é restabelecido na articulação, os músculos ao redor dela começam a encurtar-se, perdendo a flexibilidade. Com isso, o espaço entre uma vértebra e outra, destinado aos nervos, começa a diminuir, comprometendo o impulso nervoso. Além disso, o disco intervertebral diminui de espessura como resultado da diminuição do aporte de alimento e oxigénio e pelo facto de que o peso não é mais absorvido e distribuído igualmente pela falta de movimento na articulação. Isso faz com que o anel fibroso fique vulnerável a ruturas, permitindo a formação da hérnia discal.
Esta perda ou diminuição de movimento pode ser causada por várias razões, entre elas: trauma na coluna, desequilíbrios musculares, diferença de comprimento das pernas, obesidade, alterações da postura e envelhecimento. A perda do movimento, aliada a esforço excessivo ou repetitivo, disfunções biomecânicas e maus hábitos posturais (como pegar inadequadamente um peso do chão, por exemplo) podem levar ao aparecimento da hérnia discal. Isso porque ao levantar um peso do chão, estando com o tronco inclinado para a frente, sem agachar, faz com que o disco sofra uma força na sua porção anterior, empurrando o conteúdo do núcleo pulposo para trás e forçando uma rutura do anel fibroso.
O movimento descrito anteriormente, associado a movimentos de rotação da coluna, pode ser considerado uma postura de maior risco para a formação da hérnia. Porém, podem existir casos em que apenas um trauma ou movimento inadequado resulta na hérnia, mesmo sem a existência de um processo degenerativo.
Sintomas
Os sintomas dependem da causa do aparecimento da hérnia discal. A dor pode estar presente ou não. Poucas pessoas sentem dor na coluna assim que o processo de degeneração se inicia, enquanto a maioria só sente dor quando o processo já está avançado.
Assim, é comum dores na região lombar e/ou nos membros inferiores (às vezes até o pé), de acordo com a localização da compressão. Ou seja, se a compressão está à direita, o sintoma será no membro inferior direito e assim por diante. Pode ocorrer alteração da sensibilidade no membro inferior do lado acometido e dificuldade para andar ou realizar determinado movimento por incapacidade muscular, causada pela compressão de raízes nervosas.
Diagnóstico diferencial
Outras patologias podem provocar sintomas parecidos com os da hérnia discal. Por isso, é importante procurar um médico para a realização de um exame detalhado e diagnóstico, descartando a possibilidade de: cálculos renais, tumores e suas metástases, problemas vasculares, osteoporose, aneurismas, entre outras.
Solução
A maioria das pessoas não vai cuidar do problema até que esteja em “crise”. E uma crise de coluna pode acontecer dez anos após o início do problema. Por essa razão, a prevenção acaba sendo a melhor opção.
Depois de instalado, a única maneira de tratar e resolver o problema é com uma abordagem progressiva. Não acontece num passo de mágica. A correção da causa será gradual. Daremos ênfase ao tratamento conservador, porém alguns casos necessitam de cirurgia ou injeções de anestésicos ou anti inflamatórios na coluna.
Em geral, podemos dividir o tratamento em três fases e se tentar saltar uma das fases, é bem provável que termine voltando para a primeira novamente…
TRATAMENTO EM 3 FASES
Fase 1: Fase aguda
Durante a fase aguda, a articulação e todas as estruturas à volta (músculos, nervos e ligamentos) tornam-se extremamente inflamados e espásticos (contraídos exageradamente), o que resulta em muita, muita dor.
O primeiro e único objetivo dessa fase é “apagar o fogo”. Isso deve ser feito o mais rápido possível já que essa fase é a mais debilitante e sofrida (em geral, este estágio pode durar entre 2 a 6 semanas).
As medidas mais indicadas para essa fase é descanso relativo, gelo, fisioterapia, acupuntura e medicação anti inflamatória e analgésica. Descanso relativo significa que deve parar qualquer atividade física (até porque, nessa fase, nem o corredor mais fanático conseguiria manter o treino ou, pelo menos se mentalmente são, não deveria…). Porém, o repouso absoluto, deitado numa cama, é indicado apenas para os casos graves onde a postura sentado ou em pé, não é tolerável devido à intensidade da dor.
Nesta fase, o mais importante não é reconquistar o movimento perdido, mas sim não exigir muito movimento na região afetada para não aumentar o processo inflamatório e congestão já estabelecido na região.
Alguns suportes (cintas ou coletes) para a coluna ajudam no alívio da dor nesta fase. A fisioterapia pode auxiliar no relaxamento da musculatura e reeducar o paciente quanto às posturas mais indicadas nas diferentes atividades do seu dia-a-dia, como por exemplo: em que posição dormir, como se virar na cama e levantar-se corretamente, como ajustar a cadeira e a mesa do trabalho para não agravar a dor e compressão do nervo.
Fase 2: Reabilitação
Essa é a fase que a maioria das pessoas não toma conhecimento. O movimento deve ser restaurado na articulação da coluna e deve ser orientado um programa de recondicionamento dos músculos que suportam e estabilizam a coluna, que deverá ser seguido para a melhora a condição geral da coluna.
A maioria dos sofredores de dores nas costas acha que uma vez que a dor diminui ou desaparece, é porque o problema foi resolvido. A verdade é que isso é apenas o começo da fase de correção. Essa fase dura entre 4 a 6 meses de dedicação e trabalho duro, mas verá resultados gratificantes e duradouros.
Esta fase consta da combinação de técnicas que visam restabelecer o alinhamento estático e dinâmico da coluna e principalmente a capacidade de movimento em todas as vértebras da coluna. Para atingir esses objetivos, o corredor pode procurar fisioterapeutas que trabalhem com RPG, técnicas de terapia manual como Maitland, Osteopatia e Energia Muscular.
Juntamente com a restauração do movimento, devem ser intensificados os exercícios de estabilização da coluna, que terão o objetivo de facilitar o recrutamento dos músculos que protegem a coluna.
Para os corredores que se interessam por anatomia e querem aprender mais sobre os músculos envolvidos na reabilitação da coluna, os principais músculos estabilizadores da coluna são: quadrado lombar, transverso abdominal, oblíquos, multifidius e psoas. Estes exercícios podem ser aprendidos na fisioterapia ou se não tem acesso a esse serviço, uma outra opção é o Pilates, que pode ser feito num ginásio. O mais importante é que tenha uma supervisão durante a realização dos exercícios até que esteja familiarizado com a correta posição e execução dos mesmos para prosseguir por conta própria.
Após a conquista do recrutamento da musculatura estabilizadora da coluna, é indicado o início de fortalecimentos musculares globais: todo o grupo abdominal, glúteos, flexores do joelho (isquiotibiais), extensores do joelho (quadríceps), extensores da coluna (paravertebrais), entre outros. Estes músculos são importantes para o mecanismo protetor da coluna durante a corrida, pois o stresse, normalmente localizado na coluna lombar, deve ser transportado para os quadris, joelhos e tornozelos, para a conquista de um sistema completamente equilibrado.
Outro fator que contribui nessa fase é a adoção de hábitos saudáveis, como a perda de peso se está acima do indicado para a sua altura, e boa postura durante as suas atividades de vida diária.
Uma vez que o atleta tenha iniciado e se adaptado aos exercícios de estabilização da coluna e aos exercícios de fortalecimento geral, processo este que leva em média duas semanas, os exercícios aeróbicos podem ser reiniciados e progredidos gradualmente nesse período entre 4 a 6 meses. Dependendo da gravidade de cada caso, o médico ortopedista e/ou fisioterapeuta deverá auxiliar na escolha da atividade aeróbica mais indicada para iniciar a sua recuperação.
O grau de compressão nervosa determina o momento da volta à corrida: uma compressão mínima permite o retorno mais precocemente quando comparada a uma compressão maior. Além disto, existem outros fatores que serão levados em consideração: algumas compressões ocorrem ao flexionar a coluna, enquanto muitos casos degenerativos se agravam mais com a extensão da coluna. Se o seu caso piora com flexão, atividades como natação, deep running e corrida, serão mais indicadas. Nos casos agravados por extensão da coluna, a primeira atividade aeróbica tolerada pelo paciente será a bicicleta ergométrica (de preferência aquela mais horizontal, com apoio nas costas). Lembre-se que no caso da corrida, o treino deve ser iniciado com um programa de trote leve em terreno regular e a progressão também deve ser lenta e gradual.
Além de muita dedicação, paciência e motivação, deve estar atento a qualquer sinal que o seu corpo lhe estiver mandando. Diminua o seu treino sempre que sentir dor ou desconforto, seja durante ou depois da realização dos exercícios.
O mais indicado é ter ajuda profissional durante toda essa fase. Se não for possível contar com os serviços de um fisioterapeuta ou treinador familiarizado com a recuperação de problemas da coluna, tente manter o seu médico informado sobre a sua progressão e procure ajuda se apresentar qualquer sintoma.
Fase 3: Manutenção
Esta fase fará parte do resto da sua vida… Pelo menos, requer o menor esforço, tempo e dinheiro para manter as excelentes mudanças conquistadas nos meses anteriores. Se não mantiver um programa de manutenção, existe grandes hipóteses de voltar à estaca zero. A idade pesa sobre todos nós, principalmente nas nossas articulações, ossos e músculos. Esse não é um preço alto a pagar pelo benefício de se manter ativo e fazendo o que mais gosta.
Portanto, como o processo de envelhecimento é natural e inevitável, a melhor forma de evitar a dor nas costas por causa da hérnia discal é prevenir, começando com bons hábitos posturais para evitar que movimentos que parecem bobos no dia-a-dia, acabem acarretando uma patologia que pode atrapalhar os planos para uma nova prova ou meta.